TRATAMIENTOS de Enfermedades de transmisión sexual
Tratamiento del Virus del Papiloma (VPH) en Hombres
Cuando oímos hablar del Virus del Papiloma Humano (VPH), en un primer momento tendemos a relacionar esta patología con las mujeres. Sin embargo, los hombres no están exentos de ella. De hecho, es una de las enfermedades de transmisión sexual más frecuentes de nuestro medio, afectando tanto a hombres como mujeres.
- VÍDEO: ¿Cómo sé si me he contagiado del VPH? ¿Cuáles son los síntomas?
Virus del Papiloma (VPH) en Hombres
Índice de contenido
- VÍDEO: ¿Cómo sé si me he contagiado del VPH? ¿Cuáles son los síntomas?
Definición
¿Qué es el VPH?: La ITS más frecuente de todas
La Organización Mundial de la Salud (OMS), asegura que la infección genital por el virus de papiloma humano es la infección de transmisión sexual (ITS) más frecuente de todas. Las verrugas genitales ocupan, aproximadamente, un tercio de las consultas en centros especializados con servicios de Urología.
En la actualidad, la ciencia ha descrito más de 100 tipos de VPH y alrededor de unos 40 de ellos pueden infectar el área genital de los hombres, incluida la boca, la garganta y el canal anal.
virus del papiloma humano
Resumen del tratamiento
Le dejamos aquí un resumen del proceso aproximado desde la solicitud de cita, hasta recibir el alta médica tras el tratamiento, en alguno de nuestros centros de Madrid, Sevilla, Marbella o Tenerife.
Diagnóstico y pruebas
El especialista realizará una exhaustiva exploración física acompañada de una entrevista médica. Posteriormente, la etiología del papiloma se confirma con una prueba especial llamada PCR.
Tratamiento
Las verrugas del papiloma se pueden tratar con soluciones medicamentosas especiales o pueden eliminarse a través de métodos más invasivos como la cirugía o crioterapia (terapia con frío).
Tiempo de recuperación
Los papilomas son lesiones de difícil control. En algunos casos el tratamiento puede tardar meses y seguir presentando síntomas. En muchos pacientes los papilomas no se eliminan completamente.a.
Retomar la vida sexual
El paciente debe acudir con el especialista periódicamente para realizar chequeos preventivos. Las relaciones sexuales sin preservativo solo podrán permitirse cuando la carga viral sea muy baja.
Coméntenos su caso para una atención más personalizada
“Póngase en las mejores manos con los especialistas del Grupo Andromedi”
sintomatología
Manifestaciones clínicas del VPH: verrugas genitales en frenillo, prepucio, glande, etc
La mayoría de las infecciones son asintomáticas, subclínicas o irreconocibles y estas formas clínicas son mucho más frecuentes que las verrugas genitales. En el 90% de los casos se trata de una infección autolimitada, y es el propio sistema inmunitario el que elimina el virus.
Verrugas genitales: el síntoma más visible
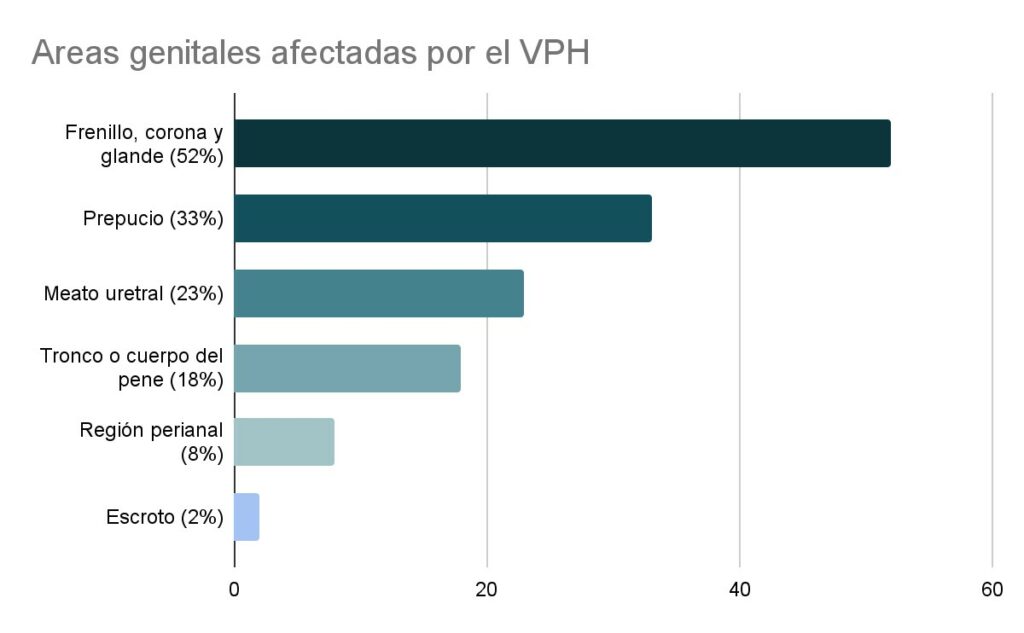
Causadas generalmente por los virus tipo 6 y 11, son la manifestación más visible de la infección por el VPH. Son tumores benignos que, si se dejan evolucionar, pueden permanecer igual, aumentar de tamaño o desaparecer espontáneamente. Suelen aparecer en áreas más traumatizadas por la fricción sexual:
- Frenillo, corona y glande (52%)
- Prepucio (33%)
- Meato uretral (23%)
- Tronco o cuerpo del pene (18%)
- Región perianal (8%)
- Escroto (2%)
Formas de presentación de las verrugas genitales
En la siguiente tabla mencionamos las cinco manifestaciones morfológicas más frecuentes de las verrugas genitales causadas por el VPH:
Condiloma acuminado | Tiene aspecto de coliflor y representa la manifestación más clásica de la verruga genital y suele aparecer en zonas húmedas (prepucio, meato y zona anal). |
|---|---|
Verruga en forma de pápula | Levemente sobreelevada, de color carnoso como los condilomas acuminados y suele localizarse en el cuerpo del pene, escroto, pubis y zona perianal. |
Verruga queratósica | Tiene una superficie más gruesa y suele ubicarse en las mismas zonas que la anterior. |
Pápula plana (o verruga lisa) | Normalmente, pasan desapercibidas y sólo se suelen visualizar tras la aplicación de ácido acético al 5%. |
Verruga vulgar | Tienen un aspecto más grueso y seco y suelen aparecer en la parte inferior del abdomen, ingles y muslos. |
Condiloma gigante de Buschke-Lowenstein: inmunodeprimidos
Es un tipo de tumor no metastásico que afecta a los pacientes inmunodeprimidos, se trata de un crecimiento desproporcionado de las lesiones que además de ser gigantes, en raras ocasiones pueden volverse localmente invasivas y deformar estructuras normales. Puede alcanzar los cuerpos cavernosos y la uretra, favoreciendo infecciones secundarias.
La primera demostración de que el VPH producía cáncer la hizo en 1935 Francis Peyton Rous. Más tarde en 1983 el médico virólogo alemán Dr. Harald Zur Hausen (Premio Nobel Fisiología y Medicina 2008) descubrió por primera vez que el cáncer de cérvix uterino estaba producido por el HPV 16
Diagnostico
Diagnóstico del Virus del Papiloma en hombres
El diagnóstico del VPH se basa en la clínica, con tan solo visualizar las verrugas genitales típicas y habiendo descartado cualquier diagnóstico diferencial o en el caso de la enfermedad subclínica o asintomática, a través de análisis paraclínicos y pruebas especiales.
Diagnóstico de las verrugas genitales: visualización y ácido acético
Suele ser por inspección visual acompañada de una iluminación correcta y de una lente de aumento. En el caso de verrugas planas y difícilmente reconocibles se recurre al ácido acético, tras empapar la zona genital y esperar de 5 a 10 minutos, se explora con una luz blanca y lente de aumento. Las lesiones quedarán teñidas de color blanco.
Cuando las lesiones son evidentes, no es recomendable la toma de biopsia ni el uso de técnicas para detectar subtipos específicos (PCR); esto está indicado en pacientes en los que el diagnóstico es incierto, en los que tienen mala respuesta al tratamiento, en verrugas pigmentadas, en pacientes inmunocomprometidos o cuando hay alto riesgo de malignidad:
- Tabaquismo
- Historia de pareja con Papanicolaou positivo
- Verrugas crónicas
Diagnóstico de lesiones subclínicas: cuando no hay verrugas visibles
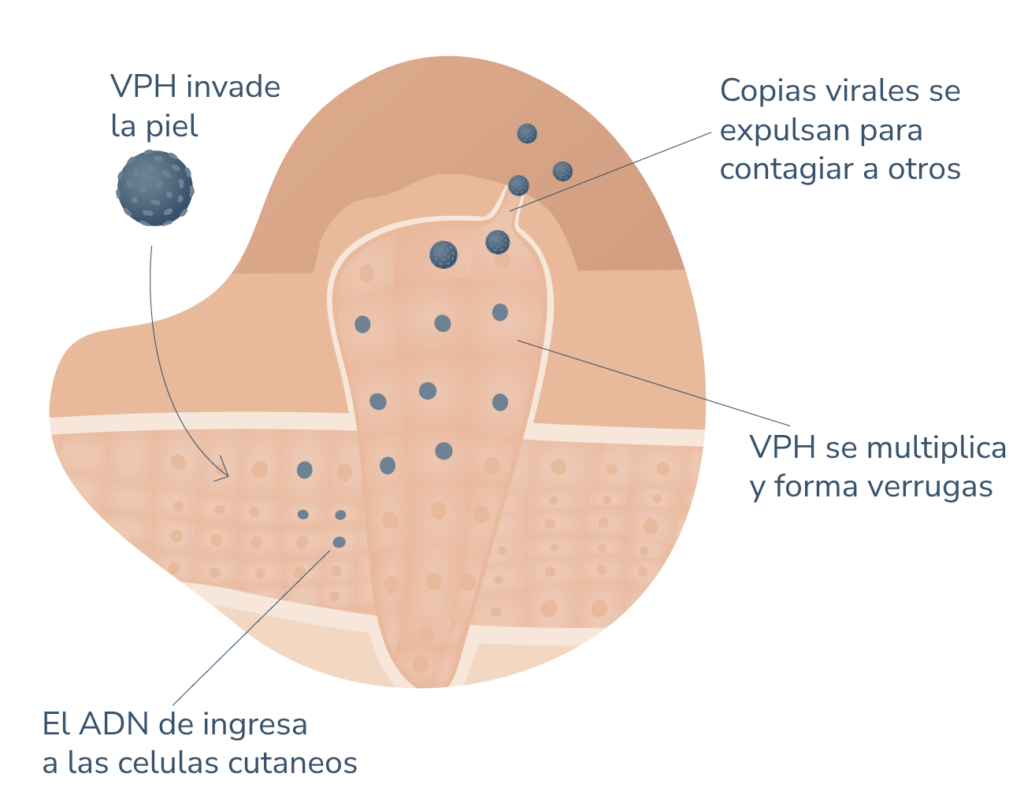
El diagnóstico de la lesión subclínica, es decir, en ausencia de verrugas genitales, suele requerir de ciertas técnicas y análisis. Como ocurre con las verrugas genitales, la prueba del ácido acético al 2‑5% puede ser útil, pero no definitiva. La mayoría de estas infecciones se diagnostican por biopsia.
Otros métodos de detección del VPH se han ido utilizando en las últimas décadas pueden ser:
- Microscopía electrónica para la detección de partículas víricas
- Detección inmunohistoquímica de antígenos víricos
- Detección de ADN vírico con la tecnología de reacción en cadena de la polimerasa (PCR)
- Pruebas serológicas para la detección de anticuerpos para VPH
Un documento científico publicado en el repositorio institucional de la Universidad de Santiago de Compostela en España, asegura que el PCR es uno de los métodos de vanguardia más sensibles para el diagnóstico del virus de papiloma humano:
La detección de genotipos de VPH por PCR, combinada con la detección inmunohistoquímica para p16 puede ser más precisa para representar la infección por VPH.
Diagnóstico diferencial: lesiones similares al VPH
Antes de iniciar el tratamiento, es importante descartar lesiones que al parecerse al VPH, pueden confundirse con esta:
Molusco contagioso | Es una enfermedad cutánea benigna y leve caracterizada por bultos que pueden aparecer en cualquier parte del cuerpo. Suele resolverse sin dejar cicatrices. |
|---|---|
Condiloma plano | Pueden aparecer en la sífilis. Son muy parecidos a los condilomas acuminados y pueden coexistir con ellos. Suelen aparecer en zonas húmedas y su tratamiento es el específico para la sífilis. |
Pápulas perladas del pene | Son lesiones puntiformes de 1 a 3 mm de diámetro, de color rosado o blanquecino y que se encuentran en la corona del glande. No tienen ningún significado patológico. |
Angioqueratomas del escroto o de Fordyce | Se manifiestan como pequeñas pápulas solitarias o múltiples de color rojo a púrpura. Son asintomáticas y se encuentran en la zona escrotal y pueden sangrar con cualquier traumatismo. |
Tratamiento
Tratamiento del VPH en hombres
Si el hombre tiene un sistema inmunológico competente, del 10 al 30% de las lesiones primarias desaparecen espontáneamente. Los tratamientos disponibles en la actualidad sirven para tratar lesiones visibles y en algunos casos la enfermedad subclínica, lo que sí es cierto es que ninguna de las opciones garantiza al 100% la erradicación del VPH.
Para no aumentar el riesgo de complicaciones, es fundamental elegir el tratamiento adecuado. El especialista debe estar actualizado en cuanto a las nuevas alternativas terapéuticas y tecnologías disponibles, además de prever los factores que influyen en la selección del tratamiento:
- El tamaño y número de las verrugas
- Su localización
- Preferencia del paciente
- Costo del tratamiento (abandonar un tratamiento a la mitad puede ser perjudicial)
- Efectos adversos
- Experiencia del clínico
Podofilotoxina en crema o solución
- Eficacia: 45 - 80%
- Tasa de recurrencia: 30%
- Aplicación: Por el propio paciente
- Se aplica dos veces al día
- El tratamiento se realiza durante 3 días consecutivos
- Posteriormente le siguen 4 días de descanso
- Puede repetirse hasta un total de 4 ciclos
Aunque comparte el mismo origen que la podofilina, podríamos decir que esta es su versión más potente, pero con menor riesgo de toxicidad y menos efectos adversos y puede ser aplicada por el mismo paciente. Está disponible en forma de crema al 0.5% y la superficie máxima tratada no ha de exceder de 10 cm2 y el volumen máximo aplicado de 0,5 ml/día.
Imiquimod al 5% en crema
- Eficacia: 24%
- Tasa de recurrencia: 15%
- Aplicación: Por el propio paciente
- Se aplica una sola vez al día, preferentemente antes de acostarse
- Se debe lavar a las pasadas de 6 a 10 horas tras la aplicación
- Se usa con una frecuencia de tres veces por semana
- El tratamiento puede durar un máximo de 16 semanas
En la Andrología y la Urología, es considerado por los expertos como el tratamiento de primera línea para los condilomas. Su mecanismo de acción elimina las lesiones y brinda memoria inmunológica, evitando futuras lesiones por el VPH. Por esa razón, su uso ha sido generalizado en la práctica médica.
Resina de podofilino
- Eficacia: 30 - 80%
- Tasa de recurrencia: 25 - 60%
- Aplicación: Profesional de la salud
- Se aplica con un bastoncito una pequeña cantidad sobre cada una de las verrugas
- Se deja secar entre 1 y 4 horas
- Una vez seca, se debe lavar bien
- Se puede repetir una o dos veces por semana
- De 8 a 10 aplicaciones máximas
La superficie máxima tratada no ha de exceder los 10 cm2 y el volumen máximo aplicado debe ser de 0,5 ml/día. No se debe aplicar sobre heridas o lesiones abiertas y debido a sus posibles efectos secundarios es necesario que la aplicación sea hecha por un especialista.
Ácido bicloro‑tricloroacético
Ácido bicloro tricloroacético
- Eficacia: 50 - 80%
- Tasa de recurrencia: 35%
- Aplicación: Profesional de la salud
- Se aplica una pequeña cantidad sobre las verrugas
- Se deja secar mientras cambia de color
- Puede repetirse semanalmente
- Más efectiva en lesiones húmedas y pequeñas
Tiene una baja viscosidad y se propaga fácilmente, por lo que hay que delimitar la lesión con una crema para evitar lesionar las zonas adyacentes. Si esto ocurre hay que espolvorear con talco o jabón líquido para neutralizar el ácido.
¿Estás buscando precios para el tratamiento del VPH en Hombres?
Utilice nuestro asistente virtual y consulte todo lo relacionado con los tratamientos que le interesan. Presupuestos, tiempos de recuperación, hospitalización, posibilidades de financiación mes a mes, etc. En apenas unos minutos y sin compromiso alguno.
NOTA: Desactive el bloqueador de anuncios para andromedi.com si no visualiza correctamente el asistente.
Al hacer click en "comenzar" usted declara haber leído y aceptado la política de privacidad. El responsable de los datos que introduzcas es la Clínica Andromedi, sin cederlo nunca a terceros. El envío de comunicación privada, así como de newsletters es la finalidad de su almacenamiento en la base de datos de andromedi.com (UE). En cualquier momento puede limitar, recuperar y borrar su información aquí.
Crioterapia
- Eficacia: 90%
- Tasa de recurrencia: 90%
- Aplicación: Profesional de la salud
- Puede ser por contacto con óxido nítrico (más usada) o por aspersión con nitrógeno líquido
- Se aplica hasta que la congelación alcanza 2 mm por debajo de la lesión.
- Se repite el proceso dos veces por verruga y sesión.
- Las sesiones pueden ser semanales.
Habitualmente no es necesario administrar anestesia aunque algunas veces puede ser necesario. Es la opción de tratamiento de elección cuando el paciente presenta lesiones perianales, lesiones pequeñas aisladas, o cuando el tratamiento inicial no ha sido efectivo.
Fluoracilo en gel
- Eficacia: 17%
- Tasa de recurrencia: 38 - 58%
- Aplicación: Profesional de la salud
- Se aplica de forma intrauretral (efectivo y no invasivo en condilomas uretrales)
- Se dejar actuar durante 30 minutos
- Pasado el tiempo de acción se hace orinar al paciente
- Se puede repetir semanalmente
- Útil en pacientes que presentan una afectación más extensa
El fluorouracilo ha demostrado una eficacia y tasas de recurrencia similares a otras modalidades terapéuticas, pero debido a su vía de administración, su elevado coste y la frecuencia de efectos adversos, actualmente no es considerado un tratamiento de elección.
Técnicas quirúrgicas: habitualmente requieren anestesia
El curetaje, la electrocoagulación, la exéresis quirúrgica y la vaporización con láser de CO2. Tienen la ventaja de que eliminan las verrugas en una sesión. No son tratamientos de primera elección, pero están indicadas cuando hay un número muy elevado de verrugas, o no responden bien a otros tratamientos.
Excisión quirúrgica
- Eficacia: 35- 70%
- Tasa de recurrencia: 35%
- Aplicación: Urólogo
Los especialistas lo consideran como uno de los métodos de elección en lesiones aisladas y pediculadas, o en zonas con tumoraciones extensas, sobre todo si están circunscritas al prepucio. Se han descrito diferentes técnicas:
- De rasurado
- Curetaje
- Circuncisión
Se trata de un procedimiento ambulatorio y debe ser llevado a cabo por un urólogo con experiencia quirúrgica. En ocasiones, si la lesión abarca un área de gran tamaño o su localización puede ser técnicamente difícil, es recomendable iniciar con tratamiento tópico con imiquimod o podofilotoxina para reducir el tamaño y facilitar el procedimiento.
Electrocoagulación
- Eficacia: 73%
- Tasa de recurrencia: 53%
- Aplicación: Urólogo entrenado en electrocauterio
Se emplea la técnica de electrocauterio para resecar la lesión. Está indicada en lesiones aisladas y pediculadas y al igual que en la técnica anterior es necesario aplicar anestesia local y debe ser practicada por un especialista con entrenamiento específico en esta tecnología.
Con este método se debe ser cuidadoso y evitar realizar una remoción profunda de la lesión ocasionada por el virus del papiloma humano. Si la zona es extensa, la ulceración producida puede provocar una cicatriz extensa. No se debe utilizar en uretra ni en el meato urinario, porque puede ocasionar estenosis.
Laser
- Eficacia: 50%
- Tasa de recurrencia: 50%
- Aplicación: Urólogo
Esta opción terapéutica se basa en el uso de dióxido de carbono o láser N-YAG. El uso de esta tecnología se ha mostrado beneficiosa en el tratamiento de lesiones intrauretrales. Algunas de sus desventajas impiden su uso rutinario en la práctica clínica:
- Dolor posterior a la aplicación
- Formación de cicatrices
- Riesgo de contagio por el humo
- VIDEO: Tratamiento para las VERRUGAS GENITALES ocasionadas por el HPV.
Prevención
Prevención del Virus del Papiloma humano en pacientes varones
La infección genital por el VPH es tan prevalente y, en la mayoría de los casos, poco sintomática que hace que exista un alto riesgo en infectarse por uno o más tipos de VPH; incluso en personas con un número relativamente bajo de parejas sexuales.
En la actualidad existen pocos estudios que avalen el beneficio del uso del preservativo en la prevención de la transmisión del VPH. El preservativo protege contra las infecciones transmitidas por fluidos como la gonorrea y el VIH, pero protege menos contra las transmitidas por contacto como el VPH y el herpes.
En cualquier caso, para la infección por VPH, los preservativos protegen más a las mujeres que a los hombres. Por otro lado, hay estudios que sí han encontrado un beneficio en el uso de preservativo para prevenir la aparición de las manifestaciones clínicas del VPH.

Vacunas profilácticas contra el VPH
Podemos decir que este es uno de los avances más recientes en el control de esta enfermedad. Desde hace ya unos años están aceptadas y comercializadas dos vacunas profilácticas contra el VPH. Ambas están demostrando un enorme beneficio en prevenir la transmisión del VPH y sus secuelas.
- Gardasil® (nonavalente): Es la vacuna más novedosa y protege contra los tipos 6, 11, 16, 18, 31, 33, 45, 52 y 58 del VPH
- Gardasil® (cuadrivalente): protege contra los tipos 6, 11, 16 y 18
- Cervarix® (bivalente): protege contra los tipos 16 y 18
Merece la pena recordar que los tipos 6 y 11 de VPH son los responsables del 90% de verrugas genitales y que los tipos 16 y 18, del 70% o más de las neoplasias cervicales, peneanas, anales, vulvares y vaginales.
Las Recomendaciones de la Asociación Española de Pediatría publicadas recientementes en un artículo científico en el que participó la Universidad Autónoma de Madrid, sugieren lo siguiente:
Recomendación 2022: vacunación sistemática universal frente al VPH, tanto de chicas como de chicos, preferentemente a los 12 años, para prevenir la enfermedad oncológica relacionada con este virus.
- La edad óptima de vacunación son los 12 años, con 2 dosis, para alcanzar un mayor beneficio potencial, debe administrarse antes de las primeras relaciones sexuales.
- En varones, la eficacia es más elevada en la prevención del cáncer relacionado con VPH en los hombres que no han iniciado actividad sexual.
- Son vacunas muy seguras y cuentan con un equilibrio beneficio/riesgo muy favorable”
En nuestros centros Andromedi de Madrid, Sevilla, Marbella y Tenerife no solo contamos con tecnología de vanguardia para el tratamiento del VPH sino también con las vacunas validadas por los organismos de salud nacionales e internacionales como el Centro Europeo para la Prevención y el Control de las Enfermedades.
En nuestros centros Andromedi de Madrid, Sevilla, Marbella y Tenerife no solo contamos con tecnología de vanguardia para el tratamiento del VPH sino también con las vacunas validadas por los organismos de salud nacionales e internacionales
Incidencia y Factores
Incidencia y prevalencia: ¿Que tan común es el VPH en hombres?
En España la incidencia anual de verrugas genitales está estimada en 160 personas por cada 100.000 habitantes, lo que equivale a 56.446 casos al año en la población entre 14 a 64 años. Según un artículo de la OMS acerca de las estadísticas actuales del VPH:
Se estima que el 90% de las personas serán infectadas por el VPH durante su vida.
A diferencia de lo que ocurre en la mujer, en el hombre se desconocen muchos aspectos de las características de la infección por VPH, aunque es necesaria más investigación, las evidencias actuales estiman que no existen grandes diferencias entre género y orientación sexual.
Factores de riesgo:
Los factores de riesgo asociados a la infección por VPH han sido evaluados en numerosos estudios, sobre todo en mujeres. La edad es el factor de riesgo más importante y el mayor número de infecciones se da en mujeres jóvenes. Luego le siguen otros factores relacionados con la actividad sexual:
- Número de parejas sexuales a lo largo de la vida
- Número de parejas sexuales recientes
- Número de parejas sexuales de la pareja
Otras pruebas han demostrado que el tabaco también representa un factor de riesgo. Por el contrario, la circuncisión también se ha estudiado como factor de protección; sin embargo, los resultados han sido dispares y no hay evidencia suficiente como para asegurar que proteja contra la infección por VPH.
Un artículo publicado recientemente en nuestro blog en el que hablamos de la nueva moda del pearling o beading genital, señalamos alguna evidencia que proponen a estos implantes como un factor de riesgo para el VPH y otras ITS:
Escoja día y hora para su cita con su urólogo o andrólogo en alguna de nuestras clínicas
Referencias médicas y Bibliografía
- Tratado de Andrología y Medicina Sexual Natalio Cruz – 2012
- virus del papiloma humano(Vph) [Internet]. Pan American Health Organization / World Health Organization. 2018 [cited 2022 Dec 20] Pan American Health Organization
- Santamaría González A. Expresión inmunohistoquímica mediante doble coloración p16/ki67 para determinar virus del papiloma humano (Vph) en lesiones orales. 2021 [cited 2022 Dec 20]; Santamaría González A
- Álvarez García FJ, Cilleruelo Ortega MJ, Álvarez Aldeán J, Garcés Sánchez M, Garrote Llanos E, Iofrío de Arce A, et al. Calendario de vacunaciones de la Asociación Española de Pediatría: Recomendaciones 2022. 2022 Jan [cited 2022 Dec 20] Asociación Española de Pediatría
- European Centre for Disease Prevention and Control. Guidance on HPV vaccination in EU countries: focus on boys, people living with HIV and 9 valent HPV vaccine introduction. [Internet]. LU: Publications Office; 2020 [cited 2022 Dec 20] European Centre for Disease Prevention and Control.
- Revilla F. Ops/oms | acerca del vph [Internet]. Pan American Health Organization / World Health Organization. 2018 [cited 2022 Dec 20].
Autor
El Dr. Natalio Cruz (Nº de colegiado: 414110833), con 25 años de experiencia médica, ha sido hasta 2016 Jefe de la Unidad de Andrología en el Servicio de Urología del Hospital Virgen del Rocío de Sevilla, Coordinador Nacional de Andrología de la Asociación Española de Urología (AEU) y Secretario General de la ESSM, cargos que ha delgado para centrarse de lleno en el ilusionante proyecto de ofrecer una consulta médica privada de alto nivel en Sevilla, Marbella, Madrid y Tenerife.
Andromedi pertenece a las organizciones médicas más destacadas en el sector de la Uro-Andrología